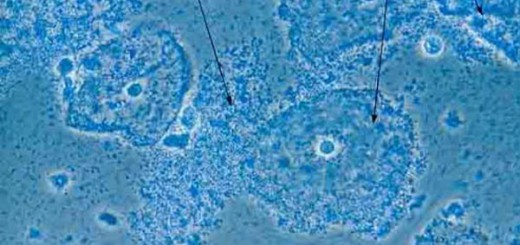
Лейкоплакия мочевого пузыря
Лейкоплакия мочевого пузыря — это заболевание, характеризующееся замещением участков многослойного неороговевающего эпителия, выстилающего стенку данного органа изнутри, многослойным ороговевающим.
Патология недостаточно изучена. Большинство заболевших составляют женщины, хотя зарегистрированы случаи этой болезни и у мужчин.
Симптоматика лейкоплакии неспецифична – свойственна ряду других заболеваний мочевого пузыря. В связи с этим пациенты часто и длительно получают лечение от не существующей у них патологии и не видят положительного эффекта от такой терапии. Подобные ситуации должны наталкивать и врача, и пациента на необходимость дополнительного обследования для уточнения диагноза.
Причины
Этиология данной патологии на сегодняшний день окончательно не ясна. Ученые продолжают изучать этот вопрос и пока пришли к выводу, что, вероятно, ведущая причина лейкоплакии мочевого пузыря – инфекция. Основными возбудителями признаны микроорганизмы, вызывающие ЗППП – гонококки, хламидии, герпесвирусы I, II типов, трихомонады и прочие.
Факторы риска
К факторам, повышающим вероятность развития метаплазии эпителия в мочевом пузыре, можно отнести таковые, способствующие развитию половых инфекций. Это:
- несоблюдение правил личной гигиены;
- беспорядочные половые связи, секс с непроверенными партнерами без презерватива;
- тяжелые соматические заболевания и состояния, сопряженные с развитием иммунодефицита;
- малоподвижный образ жизни;
- несбалансированное питание.
Патогенез
Многослойный плоский эпителий защищает глубжележащие в стенке структуры от агрессивного воздействия компонентов мочи. Главную роль в механизмах защиты играет гликоген, в норме образующийся в эпителиальных клетках.
Повторяющийся воспалительный процесс, микроорганизмы повреждают нормальный эпителий, инициируя образование участков плоскоклеточной метаплазии. Гликозаминогликановый слой, покрывающий слизистую, разрушается.
Ороговевающий эпителий гликоген не продуцирует, защитная функция слизистой оболочки нарушается. Его клетки постепенно слущиваются, под ними обнаруживается подслизистый слой, в котором располагаются нервные окончания. Контакт мочи с этими тканями и обусловливает клинические проявления лейкоплакии.
Виды
На основании особенностей строения клеток ороговевающего эпителия различают два типа лейкоплакии мочевого пузыря:
- некератинизированный (представляет собой вариант нормы; развивается чаще у женщин; нет риска озлокачествления; основной метод лечения – эстрогены);
- кератинизированный (чаще страдают мужчины; развивается под влиянием механических факторов; сопряжен с риском развития атипии клеток – может трансформироваться в рак).
Симптомы лейкоплакии мочевого пузыря
Начало болезни протекает бессимптомно. Со временем, по мере прогрессирования процесса у пациента появляются жалобы на:
- боли ноющего характера в нижнем отделе живота, не связанные с мочеиспусканием, постоянные;
- болезненное, затрудненное мочеиспускание;
- императивные (внезапные, сильные) позывы к мочеиспусканию.
Запущенные случаи болезни сопровождаются яркой клинической симптоматикой, значимо снижающей качество жизни человека. Практически все больные отмечают очень частое мочеиспускание небольшими, порой – по несколько капель, порциями. Даже ночью пациент 5-6 раз встает в туалет, что отражается на качестве сна, лишает возможности отдохнуть. В результате страдает психоэмоциональная сфера – развиваются плаксивость, раздражительность, перепады настроения, возникает склонность к постоянно пониженному настроению (депрессии).
Некоторые пациенты отмечают в конце мочеиспускания красноватое окрашивание мочи – это терминальная гематурия, признак запущенной лейкоплакии.
К косвенным признакам лейкоплакии мочевого пузыря можно отнести склонность к частым циститам, обусловленным снижением местных защитных сил, невозможностью их противостоять инфекции.
Запущенные случаи болезни сопровождаются яркой клинической симптоматикой, значимо снижающей качество жизни человека. Практически все больные отмечают очень частое мочеиспускание небольшими, порой – по несколько капель, порциями. Даже ночью пациент 5-6 раз встает в туалет, что отражается на качестве сна, лишает возможности отдохнуть. В результате страдает психоэмоциональная сфера – развиваются плаксивость, раздражительность, перепады настроения, возникает склонность к постоянно пониженному настроению (депрессии).
Некоторые пациенты отмечают в конце мочеиспускания красноватое окрашивание мочи – это терминальная гематурия, признак запущенной лейкоплакии.
К косвенным признакам лейкоплакии мочевого пузыря можно отнести склонность к частым циститам, обусловленным снижением местных защитных сил, невозможностью их противостоять инфекции.
Осложнения
Самое грозное потенциальное осложнение этого заболевания – трансформация ороговевающего эпителия в злокачественные клетки – развитие карциномы. К счастью, это случается нечасто, однако именно поэтому все пациенты с диагностированной лейкоплакией нуждаются в качественном диспансерном наблюдении и лечении.
Также осложнить течение данной патологии могут:
- дискомфорт, боли при вагинальном половом контакте;
- нарушения эрекции (у мужчин);
- частые инфекционные процессы в органах урогенитального тракта;
- нейрогенный мочевой пузырь;
- пузырно-мочеточниковый рефлюкс с последующим развитием пиелонефрита, гидронефроза;
- ХПН;
- образование в пузыре конкрементов (цистолитиаз).
Редким, но весьма серьезным осложнением учащенных мочеиспусканий является снижение емкости мочевого резервуара.
Диагностика
Обследование пациентов с жалобами, характерными для лейкоплакии мочевого пузыря, может включать следующие лабораторные и инструментальные методы диагностики:
- общеклинические исследования крови и мочи (в крови патологических изменений при этой болезни выявлено не будет, в моче может быть повышен уровень лейкоцитов, могут определяться эритроциты, бактерии);
- анализ крови на уровень половых гормонов (у женщин);
- посев мочи на питательную среду для верификации возбудителя и определения его чувствительности к противомикробным средствам;
- УЗИ мочевого пузыря и иных органов мочевыделительной системы (поможет исключить сопутствующую патологию, в отношении лейкоплакии же особой диагностической ценности не имеет);
- цистоскопия (наиболее информативный метод, который проводится с использованием эндоскопа; врач собственными глазами осматривает мочевой пузырь изнутри для обнаружения на стенке органа белесых очагов – участков ороговевающего эпителия);
- биопсия измененных тканей (проводится в процессе цистоскопии; полученный материал отправляется на гистологическую диагностику для изучения микроскопических особенностей строения клеток, исключения онкопатологии, определения стадии процесса).
Верный диагноз – определяющий фактор в эффективности проводимого в дальнейшем лечения. Поэтому чрезвычайно важную роль играет качественная дифференциальная диагностика. Врач помнит обо всех острых и хронических болезнях, клинически сходных с течением лейкоплакии, и назначает обследования, которые могли бы их подтвердить или исключить. Так, необходимо исключить вызванный грибками цистит, малакоплакию, амилоидоз, туберкулез мочеполовых органов – это основные процессы, которые сопровождаются появлением на слизистой пузыря белесых очагов. Только после того, как диагноз не будет вызывать у специалиста сомнений, он порекомендует пациенту самую эффективную в его ситуации схему терапии.
Лечение лейкоплакии мочевого пузыря
Лечение, как правило, консервативное. Отсутствие положительных изменений состояния больного на его фоне может рассматриваться как показание к операции.
В качестве консервативного лечения используются:
- антибиотики (если выявлена инфекция);
- нестероидные противовоспалительные, обезболивающие средства;
- гормональные препараты – эстрогены (женщинам);
- гиалуроновая кислота в виде вливаний непосредственно в пузырь или инъекций строго в нужный участок под контролем цистоскопии (улучшает защитные функции слизистой оболочки).
При отсутствии эффекта от консервативного лечения или в случаях сочетания лейкоплакии с другими предраковыми процессами больному рекомендуют хирургическое вмешательство в объеме резекции (иссечения) пораженного участка слизистой оболочки. Операция не требует разреза передней брюшной стенки, выполняется при помощи эндоскопического оборудования трансуретральным (через мочеиспускательный канал) доступом.
Прогноз
При некератинизированном подтипе лейкоплакии прогноз абсолютно благоприятный – болезнь поддается консервативному лечению и не несет онкологических рисков.
Начальные стадии кератинизированной лейкоплакии при условии ранней диагностики, грамотного лечения и качественного диспансерного наблюдения также не несут угрозы жизни пациента – прогноз благоприятный. Запущенные случаи, как правило. требуют оперативного вмешательства – после окончания реабилитационного периода пациент выздоравливает.
Тяжелые, запущенные, распространенные формы патологии, сопровождающиеся развитием неизлечимых осложнений, характеризуются сомнительным, чаще – негативным прогнозом, значительно снижают качество жизни, приводят к дезадаптации в социуме, нередко – инвалидизируют.
Профилактика
В ее основе – предотвращение развития инфекционных болезней, передающихся половым путем. А именно, соблюдение моногамной половой жизни, секс только с проверенным партнером, при случайной связи – использование презерватива. Лицам, не имеющим постоянного полового партнера следует периодически (раз в полгода) проходить обследование на ИППП.
Также необходимо обращаться к врачу при появлении первых симптомов нездоровья со стороны органов мочеполовой системы для своевременной диагностики лейкоплакии мочевого пузыря у мужчин и женщин.